La investigación reciente de nuestros autores muestra que el melanoma in situ, la forma más temprana de la enfermedad, está en aumento, especialmente entre los hombres jóvenes. He aquí por qué estas son malas y buenas noticias, y lo que todos (no solo los hombres) deben saber para mantenerse a la vanguardia.
By H. WILLIAM HIGGINS II, MD, MBE, y DAVID LEFFELL, MD
Al crecer en Texas, Jim no era ajeno a la exposición al sol. Atleta durante todo el año, también pasó muchos veranos haciendo jardinería y estaba orgulloso de su bronceado dorado. Para lograr este aspecto, se quemó a propósito durante su primera exposición intensa al sol en primavera, pensando que sería un buen comienzo para mantener el bronceado durante el verano. Incluso frecuentaba salones de bronceado durante el invierno para mantenerlo en marcha.
Cuando la madre de Jim notó una mancha en su mejilla que nunca antes había visto, se la señaló. Era de color marrón oscuro, del tamaño de un borrador de lápiz, y tenía una forma irregular. A primera vista, parecía una peca o un lunar nuevos. Cuando siguió creciendo, Jim se preocupó y visitó a un dermatólogo. Con solo 29 años, se sorprendió cuando las pruebas mostraron que tenía melanoma, un cáncer que surge en las células productoras de pigmento de la piel.
Sin embargo, tuvo suerte. Fue melanoma in situ: el tumor no había invadido más allá de la epidermis, la capa más externa de la piel. La forma más temprana de melanoma (considerada etapa 0), es la más fácil de tratar y casi siempre curable. Si Jim hubiera esperado más tiempo antes de ver al médico, podría haber sido mucho peor.
Quien esta en riesgo
Mis colegas y yo hemos estudiado las tendencias del melanoma in situ. Nuestro informe de 2015 en el Revista de la Academia Americana de Dermatología encontró que durante las últimas tres décadas, a medida que aumentaba constantemente el número de casos de melanoma en general diagnosticados, el melanoma in situ constituía una gran parte de este aumento. También notamos una tasa de aumento más rápida en las personas más jóvenes de 20 a 49 años que en las personas mayores, y en los hombres en comparación con las mujeres.
Eso significa gente como Jim. Compartimos su historia con usted porque queremos que todos sean conscientes de los peligros del melanoma y lo crucial detección precoz es. Y queremos hacer una llamada de atención especial a los jóvenes, cuya incidencia de melanoma en todas las etapas se ha disparado y, sobre todo, a los hombres jóvenes, que son conocidos por mantenerse alejados de los médicos hasta que se enfrentan a una emergencia. No existe un buen melanoma, pero cuanto antes lo atrape, mejor estará.
En general, las personas que tienen el cabello rojo o la piel de color claro, que tienen muchos lunares, que tienden a quemarse rápidamente con el sol y que han tenido quemaduras solares graves o con ampollas tienen un mayor riesgo de melanoma in situ. También hay un componente genético, por lo que el riesgo también es mayor si tiene un familiar inmediato con antecedentes de melanoma.
Lo que parecen
Los melanomas in situ tienden a ser planos y asimétricos con bordes irregulares. Pueden ser negros, marrones, tostados, grises o incluso rosados si la persona tiene la piel muy clara. Las áreas que reciben la mayor exposición al sol, como el cuero cabelludo, la cara y el cuello, tienen más probabilidades de desarrollar melanoma in situ que los brazos o las piernas. Sin embargo, las áreas no expuestas al sol, como las nalgas, también están en riesgo. No siempre entendemos las causas de estos melanomas, aunque la herencia puede desempeñar un papel. Para detectar el melanoma in situ lo antes posible, es útil controlar su propia piel. Los autoexámenes de pies a cabeza son un buen lugar para comenzar, incluidas las áreas donde el sol no brilla. Al evaluar su piel, concéntrese en los ABCDE de detección de melanoma. A representa asimetría; B por irregular fronteras; C por más de uno Color; D para diámetro mayor de 6 mm (alrededor de ¼”), o del tamaño de un borrador de lápiz; y E para evolución, es decir, cualquier lesión nueva o cambiante. Vea fotos útiles que muestran el ABCDE del melanoma.
Los milímetros importan
Para diagnosticar el melanoma in situ (o cualquier melanoma), un médico realiza una biopsia en el lugar sospechoso, extrae tejido y lo envía a un laboratorio para que lo interprete un dermatopatólogo calificado. El diagnóstico de Jim de melanoma in situ significaba que la cirugía era todo lo que necesitaba. Si bien la cirugía en la cara nunca es una buena noticia, nuestra investigación ha demostrado que los pacientes con melanoma in situ tienen la misma esperanza de vida que la población general. Sin embargo, también sabemos que las personas como Jim tienen un mayor riesgo de desarrollar futuros cánceres de piel, incluidos melanomas invasivos más graves.
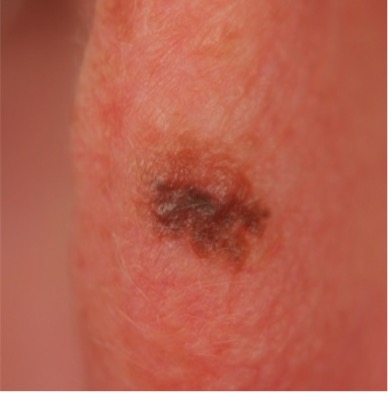
Manténgase al acecho – Los melanomas in situ suelen ser planos y asimétricos, con bordes irregulares. Pueden ser negros, marrones, tostados, grises o incluso rosas.
A diferencia de lo que tenía Jim, los melanomas invasivos son tumores que han penetrado más allá de la epidermis hacia la capa más profunda de la piel llamada dermis. El melanoma es una batalla de milímetros. Los melanomas in situ no se diseminan a otras partes del cuerpo ni causan la muerte, pero si el tumor tiene la oportunidad de crecer aunque sea un milímetro de profundidad en la piel, puede llevar a un tratamiento más complicado y a un mayor peligro. Si no se trata, puede hacer metástasis e incluso convertirse en una amenaza para la vida. La detección temprana puede marcar la diferencia.
El melanoma in situ también se asocia con el desarrollo de cánceres adicionales. Estos tumores secundarios incluyen cáncer de labio, linfoma de Hodgkin y leucemia/linfoma. El tiempo promedio para el diagnóstico de un tumor secundario es de 14 años, lo que destaca la importancia de los seguimientos regulares con su médico. Para aquellos que tienen antecedentes de melanoma in situ, recomendamos exámenes regulares y profesionales de todo el cuerpo al menos una o dos veces al año. También sugerimos revisar su propia piel de pies a cabeza una vez al mes en busca de lesiones sospechosas. Lo mismo ocurre con cualquier persona con mayor riesgo de desarrollar cáncer de piel.
Prevención
La mejor manera de mantener una piel saludable y ayudar a prevenir el melanoma in situ es practicar una protección solar completa. Esto incluye buscar sombra durante las horas pico de sol (10 a. m. a 4 p. m.), usar protector solar de amplio espectro SPF 15 o superior todos los días (protector solar de amplio espectro resistente al agua SPF 30 o superior para exposiciones prolongadas al aire libre) y usar una amplia -sombrero de ala ancha, gafas de sol con filtro UV y otras prendas protectoras. La rutina de protección solar debe incluir la reaplicación cada dos horas mientras realiza actividades al aire libre. Vea consejos detallados sobre cómo prevenir el cáncer de piel.
¿Cuál es la comida para llevar?

Hombres de entre 20 y 30 años, nos dirigimos especialmente a vosotros. Está en el grupo de personas que muestran el aumento más rápido en la incidencia de melanoma in situ. Intensifique y tome precauciones para evitar el melanoma invasivo, que matará a más de 10,000 personas en los EE. UU. este año. Confía en tu instinto, y si encuentras alguna mancha sospechosa o lesión nueva, acude inmediatamente a un dermatólogo. ¡En caso de duda, comprobar que funciona!
H. William Higgins II, MD, MBE, es profesor asistente, Departamento de Dermatología, Cirugía Micrográfica de Mohs y Oncología Cutánea, Facultad de Medicina Alpert de la Universidad de Brown, Providence, Rhode Island.
Dr. David J. Leffell, es profesor David Paige Smith de dermatología, cirugía plástica y otorrinolaringología, y jefe de sección de Cirugía Dermatológica y Oncología Cutánea de la Facultad de Medicina de Yale, New Haven, Connecticut. el es autor de Piel Total y ex vicepresidente de The Skin Cancer Foundation.
*Este artículo fue publicado por primera vez en el Edición de 2016 de The Skin Cancer Foundation Journal.





