Die jüngsten Forschungsergebnisse unserer Autoren zeigen, dass das Melanom in situ, die früheste Form der Krankheit, vor allem bei jungen Männern auf dem Vormarsch ist. Hier ist, warum dies schlechte und gute Nachrichten sind und was jeder (nicht nur die Männer) wissen muss, um immer einen Schritt voraus zu sein.
By H. WILLIAM HIGGINS II, MD, MBE, und DAVID LEFFELL, MD
Aufgewachsen in Texas, war Jim der Sonne nicht fremd. Als Ganzjahressportler verbrachte er auch viele Sommer mit der Landschaftsgestaltung und war stolz auf seine goldbraune Bräune. Um diesen Look zu erreichen, verbrannte er absichtlich während seiner ersten intensiven Sonneneinstrahlung im Frühling, weil er dachte, dass dies ein guter Anfang wäre, um den Sommer über braun zu bleiben. Er besuchte sogar im Winter Sonnenstudios, um es am Laufen zu halten.
Als Jims Mutter einen Fleck auf seiner Wange bemerkte, den sie noch nie zuvor gesehen hatte, machte sie ihn darauf aufmerksam. Es war dunkelbraun, ungefähr so groß wie ein Radiergummi, und hatte eine unregelmäßige Form. Auf den ersten Blick sah es aus wie eine neue Sommersprosse oder ein Leberfleck. Als es weiter wuchs, machte sich Jim Sorgen und suchte einen Dermatologen auf. Der erst 29-jährige war schockiert, als Tests zeigten, dass er ein Melanom hatte, einen Krebs, der in den pigmentproduzierenden Zellen der Haut entsteht.
Dabei hatte er Glück. Es war Melanom in situ: Der Tumor war nicht über die Epidermis, die äußerste Hautschicht, eingedrungen. Die früheste Form des Melanoms (als Stadium 0 bezeichnet), ist am einfachsten zu behandeln und fast immer heilbar. Wenn Jim länger gewartet hätte, bevor er den Arzt aufsuchte, hätte es viel schlimmer kommen können.
Wer ist gefährdet
Meine Kollegen und ich haben Trends beim Melanom in situ untersucht. Unser Bericht 2015 im Zeitschrift der American Academy of Dermatology stellten fest, dass in den letzten drei Jahrzehnten, als die Zahl der diagnostizierten Melanomfälle insgesamt stetig zunahm, das Melanom in situ einen großen Teil dieses Anstiegs ausmachte. Wir haben auch eine schnellere Steigerungsrate bei jüngeren Menschen im Alter von 20 bis 49 Jahren als bei älteren Menschen und bei Männern im Vergleich zu Frauen festgestellt.
Das bedeutet Leute wie Jim. Wir teilen seine Geschichte mit Ihnen, weil wir möchten, dass sich jeder der Gefahren des Melanoms bewusst ist und wie wichtig es ist Früherkennung ist. Und wir möchten einen besonderen Weckruf an junge Menschen aussprechen, deren Melanominzidenz in allen Stadien sprunghaft angestiegen ist, und vor allem an junge Männer, die dafür berüchtigt sind, Ärzten fernzubleiben, bis sie im Notfall stehen. Es gibt kein gutes Melanom, aber je früher Sie es bekommen, desto besser für Sie.
Im Allgemeinen haben Menschen mit roten Haaren oder heller Haut, die viele Muttermale haben, die dazu neigen, sich schnell in der Sonne zu verbrennen, und die schwere oder blasenbildende Sonnenbrände hatten, ein erhöhtes Melanom-in-situ-Risiko. Es gibt auch eine genetische Komponente, daher ist das Risiko auch höher, wenn Sie ein unmittelbares Familienmitglied mit einer Vorgeschichte von Melanomen haben.
Wie sie aussehen
Melanome in situ sind in der Regel flach und asymmetrisch mit unregelmäßigen Rändern. Sie können schwarz, braun, braun, grau oder sogar rosa sein, wenn die Person sehr helle Haut hat. Bereiche, die der größten Sonneneinstrahlung ausgesetzt sind, wie Kopfhaut, Gesicht und Hals, entwickeln mit größerer Wahrscheinlichkeit ein Melanom in situ als Arme oder Beine. Aber auch nicht der Sonne ausgesetzte Stellen wie das Gesäß sind gefährdet. Wir verstehen die Ursachen dieser Melanome nicht immer, obwohl Vererbung eine Rolle spielen kann. Um ein Melanom in situ so früh wie möglich zu erkennen, hilft es, die eigene Haut zu überwachen. Selbstuntersuchungen von Kopf bis Fuß sind ein guter Anfang, einschließlich der Bereiche, in denen die Sonne nicht scheint. Konzentrieren Sie sich bei der Beurteilung Ihrer Haut auf die ABCDEs der Melanomerkennung. A steht für Asymmetrie; B für unregelmäßig Grenzen; C für mehr als einen Farbe; D für Durchmesser größer als 6 mm (etwa ¼ Zoll) oder die Größe eines Radiergummis; und E für sich entwickelnden, dh jede Läsion, die neu ist oder sich verändert. Sehen Sie sich hilfreiche Fotos an, die die ABCDEs des Melanoms zeigen.
Millimeter sind wichtig
Um ein Melanom in situ (oder ein beliebiges Melanom) zu diagnostizieren, führt ein Arzt eine Biopsie an der verdächtigen Stelle durch, entfernt Gewebe und schickt es an ein Labor, um es von einem qualifizierten Dermatopathologen interpretieren zu lassen. Jims Diagnose eines Melanoms in situ bedeutete, dass eine Operation alles war, was er brauchte. Eine Operation im Gesicht ist zwar nie eine gute Nachricht, aber unsere Forschung hat gezeigt, dass Patienten mit Melanom in situ die gleiche Lebenserwartung haben wie die Allgemeinbevölkerung. Wir wissen jedoch auch, dass Menschen wie Jim ein höheres Risiko haben, künftig an Hautkrebs zu erkranken, einschließlich schwerwiegenderer, invasiver Melanome.
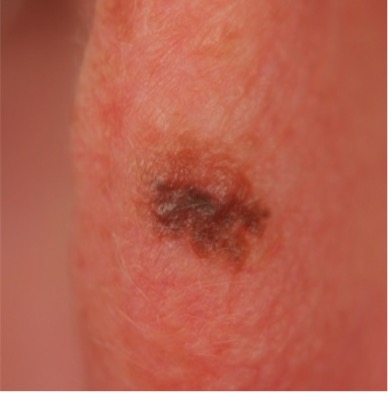
Bleiben Sie auf der Suche – Melanome in situ sind normalerweise flach und asymmetrisch mit unregelmäßigen Rändern. Sie können schwarz, braun, hellbraun, grau oder sogar rosa sein.
Im Gegensatz zu dem, was Jim hatte, sind invasive Melanome Tumore, die über die Epidermis hinaus in die tiefere Hautschicht, die Dermis, eingedrungen sind. Das Melanom ist ein Kampf der Millimeter. In-situ-Melanome breiten sich nicht auf andere Teile des Körpers aus oder verursachen den Tod, aber wenn der Tumor die Möglichkeit hat, auch nur einen Millimeter tief in die Haut einzudringen, kann dies zu einer aufwendigeren Behandlung und einer größeren Gefahr führen. Unbehandelt kann sie metastasieren und sogar lebensbedrohlich werden. Früherkennung kann den Unterschied machen.
Melanoma in situ ist auch mit der Entwicklung weiterer Krebsarten verbunden. Zu diesen sekundären Tumoren gehören Lippenkrebs, Hodgkin-Lymphom und Leukämie/Lymphom. Die durchschnittliche Zeit bis zur Diagnose eines Sekundärtumors beträgt 14 Jahre, was die Bedeutung regelmäßiger Nachsorgeuntersuchungen durch Ihren Arzt unterstreicht. Für diejenigen, die ein Melanom in situ in der Vorgeschichte haben, empfehlen wir regelmäßige, professionelle Ganzkörperuntersuchungen mindestens ein- oder zweimal im Jahr. Wir empfehlen außerdem, Ihre eigene Haut einmal im Monat von Kopf bis Fuß auf verdächtige Läsionen zu untersuchen. Das Gleiche gilt für alle, die ein höheres Risiko haben, an Hautkrebs zu erkranken.
abwehr
Der beste Weg, um eine gesunde Haut zu erhalten und Melanomen in situ vorzubeugen, ist ein umfassender Sonnenschutz. Dazu gehört das Aufsuchen von Schatten während der Spitzenstunden der Sonne (10:4 bis 15:30 Uhr), die tägliche Verwendung eines Breitband-Sonnenschutzes mit LSF XNUMX oder höher (SPF XNUMX oder höher, wasserfester Breitband-Sonnenschutz für längere Aufenthalte im Freien) und das Tragen einer breiten - Hut mit Krempe, UV-filternde Sonnenbrille und andere Schutzkleidung. Die Sonnenschutz-Routine sollte das erneute Auftragen alle zwei Stunden beinhalten, wenn Sie im Freien aktiv sind. Sehen Sie sich detaillierte Tipps zur Vorbeugung von Hautkrebs an.
Was ist der Imbiss?

Männer in Ihren 20ern und 30ern, wir sprechen Sie besonders an. Sie gehören zu der Personengruppe, die den schnellsten Anstieg der Inzidenz von Melanoma in situ zeigt. Steigen Sie ein und treffen Sie Vorkehrungen, um ein invasives Melanom zu vermeiden, das in diesem Jahr in den USA mehr als 10,000 Menschen töten wird. Vertrauen Sie Ihrem Instinkt und suchen Sie sofort einen Dermatologen auf, wenn Sie eine verdächtige Stelle oder eine neue Läsion finden. Im Zweifel nachschauen!
H. William Higgins II, MD, MBE, ist Assistenzprofessor, Abteilung für Dermatologie, Mohs Micrographic Surgery & Cutaneous Oncology, Alpert Medical School der Brown University, Providence, Rhode Island.
David J. Leffell, MD, ist David Paige Smith Professorin für Dermatologie, plastische Chirurgie und HNO-Heilkunde und Abteilungsleiterin für dermatologische Chirurgie und kutane Onkologie an der Yale School of Medicine, New Haven, Connecticut. Er ist Autor von Totale Haut und ehemaliger Vizepräsident der Skin Cancer Foundation.
*Dieser Artikel wurde zuerst im veröffentlicht Ausgabe 2016 des Skin Cancer Foundation Journal.





