BowTied Thinker/Adobe Stock
… weil zu viele Menschen immer noch denken, Hautkrebs sei „keine große Sache“, wollen wir Ihnen vielleicht Angst machen ein bisschen. Trotz der jüngsten Fortschritte bei der Erkennung und Behandlung ist Hautkrebs eine schwere Krankheit, die verheerende Folgen haben kann. Lesen Sie unsere sechs wichtigen Lektionen und haben Sie, ja, ein wenig Angst. Es könnte den Unterschied ausmachen.
Hautkrebs entwickelt sich im Laufe der Zeit, oft über Jahrzehnte, hauptsächlich verursacht durch akkumulierte Schäden durch die Einwirkung von ultraviolette (UV) Strahlung von der Sonne oder vom Bräunen in Innenräumen. Trotz des gestiegenen Bewusstseins sind alle drei Hauptarten von Hautkrebs auf dem Vormarsch, und wir möchten, dass Sie sie ernst nehmen. Die häufigsten Arten sind Basalzellkarzinom (BCC), Plattenepithelkarzinome (SCC) und Melanom. Es ist schwierig, eine genaue Zahl der Fälle zu ermitteln, da nur Melanom (die am seltensten vorkommende, aber gefährlichste der drei Erkrankungen) verfügt über offizielle Register in den USA. Basierend auf den besten verfügbaren Forschungsergebnissen schätzt die Skin Cancer Foundation, dass es in den USA jährlich etwa 3.6 Millionen BCCs, etwa 1.8 Millionen SCCs und etwa 200,000 Melanome gibt. Das ist viel Hautkrebs!
Paradoxerweise hatten die Erfolge bei der Sensibilisierung der Öffentlichkeit und die medizinischen Durchbrüche jedoch eine unbeabsichtigte Konsequenz: Sie haben zu viele Menschen zu der Schlussfolgerung geführt, dass Hautkrebs keine große Sache sei, dass es sich um eine relativ einfache medizinische Angelegenheit handele, bei der es um die Erkennung und Behandlung gehe, die nur leicht invasiv sei , kein Wiederauftreten oder Komplikationen, erledigt.
Heutzutage gibt es zum Glück die meisten Fälle von Hautkrebs sind einfach. Aber Sie müssen auch verstehen, dass viele Hautkrebserkrankungen aus einer Reihe von Gründen nicht diesem klaren, vorhersehbaren Schema folgen. Ja, ein kleiner Prozentsatz der Hautkrebserkrankungen führt zum Tod. Aber viele, viele weitere Dinge können auf unvorhergesehene Weise chaotisch, kompliziert, entstellend und störend werden. Daher der Hashtag der Stiftung: #Hautkrebs ist ernst.
Wir haben zwei Top-Experten hinzugezogen, die entscheidende Lehren aus einigen der nicht ganz so sauberen Fälle ziehen, die sie behandelt haben: Deborah S. Sarnoff, MD, ist klinischer Professor an der Ronald O. Perelman-Abteilung für Dermatologie an der NYU Grossman School of Medicine. Sie ist außerdem Co-Direktorin von Cosmetique Dermatology, Laser & Plastic Surgery LLP in New York City und Long Island und Präsidentin der Skin Cancer Foundation. Matthew Mahlberg, MD, ist Direktor des Colorado Center for Dermatology & Skin Cancer in Denver. Beide Ärzte sind von einem Fellowship ausgebildete Mohs-Chirurgen.
Lektion 1: „Ignoriere es und es wird verschwinden“ ist keine praktikable Option.
Dermatologen sehen oft Patienten, die eine neue oder hartnäckige Beule oder einen Fleck auf ihrer Haut unbehandelt lassen, weil „es nur ein Pickel ist“ oder „Ich hatte schon immer viele Muttermale – was ist schon eins mehr?“ Diese Zurückhaltung, einen Arzt zu konsultieren, weil ein Patient mit ziemlicher Sicherheit weiß, dass es sich um ein klassisches Warnzeichen für Hautkrebs handelt, kann viele Ursachen haben, bemerkt Dr. Sarnoff. Manchmal ist es so einfach wie die Angst davor, dass der schlimmste Verdacht bestätigt wird. „Unterschätze niemals die Macht der Verleugnung“, sagt sie. „Ich sehe es die ganze Zeit. Ein jüngerer Mensch, der immer gesund war, kann sich zum Beispiel nicht vorstellen, dass etwas so Kleines ein ernstes Problem darstellen könnte. Also die Angst, dass es könnte Er wird in der Verleugnungsabteilung des Gehirns versteckt.“
Menschen zögern möglicherweise auch, einen Arzt aufzusuchen, weil sie Angst davor haben körperliche Schmerzen die Diagnose und Behandlung begleiten könnten. Körperschämung ist eine weitere Abschreckung. „Ein Patient könnte es abwarten, zum Arzt zu kommen, weil sich die Stelle an einer unangenehmen Stelle befindet, etwa in der Leistengegend. Und ich werde nie aufhören, von Patientinnen schockiert zu sein, die sagen: ‚Ich hasse es, wenn ein Dermatologe all meine Cellulite und zusätzlichen Fettpölsterchen sieht‘“, sagt sie. „Glauben Sie mir, wir schauen uns das nicht an. Wenn Dermatologen Hautkrebs untersuchen, sind wir wie Jagdhunde, die im Wald nach Trüffeln schnüffeln. Wir konzentrieren uns auf das Wesentliche.“ Außerdem fügt sie hinzu: „Gute Dermatologen stellen immer einen Kittel zur Verfügung, den Patienten strategisch anpassen können, um bei der Überprüfung jedes Bereichs Unauffälligkeit zu gewährleisten.“
Dr. Sarnoff erinnert sich lebhaft an eine ihrer Patientinnen, eine allein lebende ältere Witwe, deren erwachsene Kinder beschlossen, dass es an der Zeit sei, ihre Mutter in eine Einrichtung für betreutes Wohnen zu bringen. Die Einrichtung erforderte eine gründliche Untersuchung, bevor ein neuer Patient aufgenommen werden konnte. „Die Kinder dieser Frau hatten ihre Mutter seit Jahren nicht mehr entkleidet gesehen, und als der Arzt sie untersuchte, waren sie entsetzt, als sie diese riesige offene Wunde an Schulter und Rücken sahen“, sagt Dr. Sarnoff. „Während eines Jahrzehnts voller Hochzeiten, Feiertage und aller möglichen anderen Aktivitäten bedeckte ihre Mutter dieses Ding mit ihrer Kleidung, und währenddessen wurde es immer größer. Und sie hat sich keinem ihrer fünf Kinder anvertraut. Sie wusste, dass es da war, aber sie leugnete es. Sie ging davon aus, dass es sie in den zehn Jahren, in denen sie es hatte, nicht umgebracht hatte, also warum sollten sie das Ganze ins Wanken bringen?“
Es stellte sich heraus, dass es sich bei der Läsion um ein großes Plattenepithelkarzinom handelte, die zweithäufigste Art von Hautkrebs. Der Tumor erforderte eine umfangreiche Operation gefolgt von Strahlung. Doch diese Patientin hatte großes Glück: Ihr Krebs wurde eliminiert und sie ist gesund geblieben.
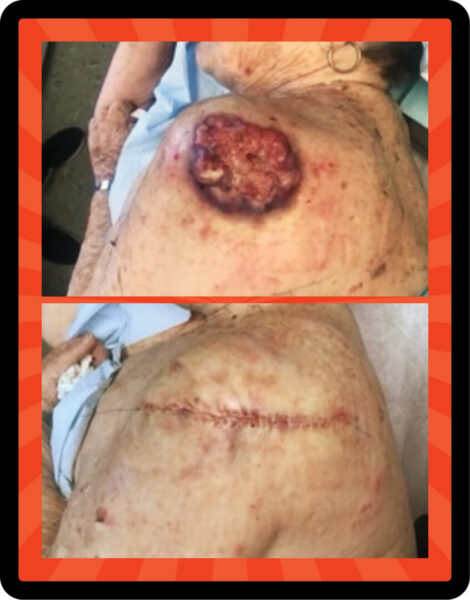
Ich wollte das Boot nicht rocken: Ältere Patienten kommen mit der Behandlung oft gut zurecht, sollten sie aber nicht hinauszögern. Als Dr. Sarnoff die Läsion oben sah, sagte sie, sie sei groß, nässend und erhaben „wie ein Pilz“. Sie entfernte den SCC-Tumor und ihr Partner, Dr. Robert H. Gotkin, schloss die Wunde fachmännisch.
Zur Erinnerung: Dr. Sarnoff befürwortet nachdrücklich eine wirksame Behandlung älterer Menschen mit Hautkrebs. „Oft denken die Familien beispielsweise eines 90-Jährigen mit Hautkrebs, dass die Situation nicht schlimm genug ist, um es zu rechtfertigen, ihren Eltern die ‚Tortur‘ einer Behandlung aufzuerlegen, und verzichten daher darauf. Aber die Behandlung ist in der Regel nicht so belastend und kann die Lebensqualität eines Menschen enorm verbessern“, sagt sie. „Fünf Jahre später werden die Kinder wieder bei demselben Elternteil sein, der jetzt 95 Jahre alt ist. Sein Hautkrebs hat sich ausgebreitet, macht ihn unglücklich und kann nicht mehr sicher behandelt werden. Ich bin ein großer Anhänger der Behandlung, wann und wenn möglich. Und in unserer Praxis bedeutete das sogar, etwas zu tun Mohs-Operation auf Leute über 100!“
Lektion 2: Eine Fehldiagnose kann einer schnellen und wirksamen Behandlung im Wege stehen.
Es ist bedauerlich, aber nicht ungewöhnlich, dass eine Fehldiagnose die Behandlung von Hautkrebs verzögert. Bei einer kürzlich behandelten Patientin von Dr. Sarnoff traten Schuppenbildung, Juckreiz und Rötungen auf der Kopfhaut auf – alles typisch für nicht krebsartige entzündliche Hauterkrankungen. Der erste Dermatologe, den der Patient konsultierte, diagnostizierte eine Psoriasis der Kopfhaut und verschrieb ihm eine Steroidlotion. Als die Lotion keine Besserung brachte, holte der Patient eine zweite Meinung bei einem anderen Dermatologen ein, der die Symptome auf einen Pilz zurückführte und ihm ein Antimykotikum verschrieb. Nachdem der Patient das Medikament einige Monate lang ohne Erfolg eingenommen hatte, kam er zu Dr. Sarnoff. „Ich sagte ihr: ‚Diese Diagnosen machen Sinn, aber da keine der beiden Behandlungen gewirkt hat, müssen wir eine kleine Biopsie durchführen‘“, erinnert sich Dr. Sarnoff.
Die Biopsie ergab, dass der Patient ein oberflächliches Basalzellkarzinom hatte. Aber dieses Exemplar erstreckte sich, wie Dr. Sarnoff es ausdrückt, „wie eine Jarmulke auf ihrer Kopfhaut nach außen.“ Bei der Patientin handelte es sich um eine attraktive Frau in den Vierzigern, deren Krebs glücklicherweise noch nicht fortgeschritten war. Also beschloss Dr. Sarnoff, auf eine Mohs-Operation zu verzichten, die eine Hauttransplantation auf dem Oberkopf der Patientin erforderlich gemacht hätte (im Wesentlichen eine große kahle Stelle, die das Tragen einer Perücke oder eines Haarteils erforderlich gemacht hätte), und stattdessen Fluorouracil (auch bekannt als 5-FU), ein topischer Wirkstoff.
Sollte die topische Behandlung nicht wirken, so argumentierte Dr. Sarnoff, könne sie mit einer Operation fortfahren. „Es schien grausam, diese Frau dazu zu verurteilen, für den Rest ihres Lebens eine Glatze zu haben, wenn es eine Alternative gäbe. Nach der Behandlung haben wir eine erneute Biopsie durchgeführt und die gute Nachricht ist, dass es keine Krebszellen mehr gab“, sagt sie. Die 5-FU hatte sie alle getötet. Die schlechte Nachricht ist, dass die Patientin an mehreren Stellen keine Haare mehr hatte, was höchstwahrscheinlich darauf zurückzuführen ist, dass der Hautkrebs selbst ihre Follikel vernarbt hat. „Oder vielleicht ist die topische Behandlung tief genug eingedrungen, um einige der Follikel zu schädigen, obwohl das selten vorkommt“, sagt Dr. Sarnoff. Glücklicherweise konnte der Patient die umliegenden Haare zum Kämmen und Abdecken der kahlen Stelle nutzen.
Lektion 3: Persönliche Risikofaktoren erhöhen die Wahrscheinlichkeit – und Sie müssen sich Ihrer Faktoren sehr bewusst sein.
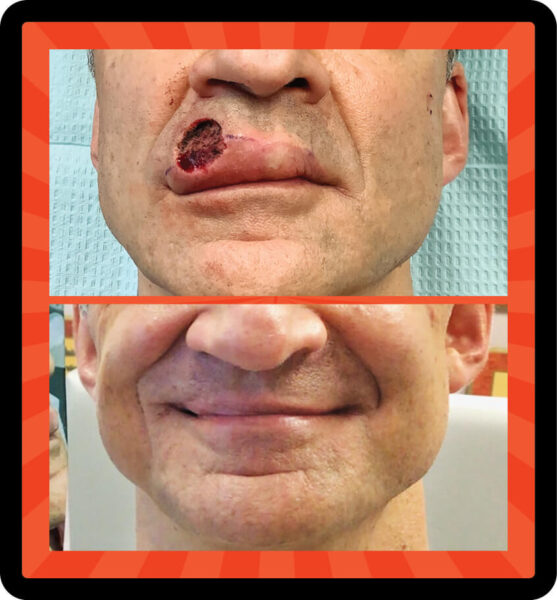
Beängstigender Defekt, gutes Ergebnis: Eine der Gefahren, wenn man eine ungewöhnliche Läsion unbehandelt lässt, besteht darin, dass sie unter die Oberfläche wachsen kann. Dr. Sarnoff führte eine Mohs-Operation durch, um ein Basalzellkarzinom auf der rechten Seite der Oberlippe dieses Mannes zu entfernen. Glücklicherweise konnte Dr. Gotkin oben den „kosmetisch sensiblen Bereich“ mit hervorragenden Ergebnissen rekonstruieren.
Fakt ist, dass Hautkrebs bei manchen Menschen häufiger auftritt als bei anderen. Personen mit höherem Risiko Dazu gehören Personen, bei denen die Krankheit in der Familienanamnese aufgetreten ist, was auf eine genetische Veranlagung hindeutet. die bereits einen oder mehrere Anfälle von Hautkrebs hatten; die eine helle Haut haben, die leicht brennt oder Sommersprossen bekommt, blaue oder grüne Augen und blondes oder rötliches Haar haben; die aufgrund einer chronischen Erkrankung oder eines Medikaments, das sie regelmäßig einnehmen, immungeschwächt sind; die wegen eines früheren medizinischen Problems mit Strahlung behandelt wurden; die im Kindesalter fünf oder mehr Sonnenbrände hatten; die älter sind, insbesondere ältere und männliche Personen; und die Zeit in Solarien im Innenbereich verbracht haben. (Dieser letzte Risikofaktor bleibt hartnäckig verbreitet, trotz jahrzehntelanger Warnungen und Artikel über die Gefahren solcher Einrichtungen.)
Jeder, der einen oder mehrere dieser Risikofaktoren hat, muss genau auf Veränderungen im Aussehen oder Gefühl seiner Haut achten. Gelegentlich kann jedoch selbst der wachsamste Mensch bei dieser sorgfältigen Überwachung versagen. Einer von Dr. Sarnoffs langjährigen Patienten, ein Mann in den Vierzigern, wurde mit einer Erkrankung namens Nevoid Basal Cell Carcinoma Syndrome (NBCCS), auch bekannt als Gorlin-Syndrom, geboren – einer Art genetischer Störung, die durch mehrere BCCs gekennzeichnet ist. Da er es gewohnt ist, ständig auf der Suche nach neuen oder sich verändernden Stellen zu sein, wurde selbst dieser Mann durch die COVID-40-Pandemie und die ungewöhnliche Art und Weise, wie sich seine Störung in dieser Zeit manifestierte, etwas aus der Bahn geworfen. Auf seiner Oberlippe tauchte eine neue Beule auf, eine Stelle, an der er noch nie ein Basalzellkarzinom oder auch nur eine gutartige Zyste gehabt hatte. So fachkundig er auch darin geworden war, zu bestimmen, welche Stellen schwerwiegend waren und welche nicht, so wies er diese aus irgendeinem Grund als belanglos ab und holte keinen professionellen Rat ein. Und wegen des Lockdowns konnte er Dr. Sarnoff, seinen Hautarzt, nicht zu seinen üblichen regelmäßigen Kontrolluntersuchungen aufsuchen.
Als dieses neueste BCC diagnostiziert wurde, war es so tief, dass mehrere aufeinanderfolgende Stadien erforderlich waren Mohs-Operation. Die Folge war, dass der Bereich rund um den unteren Teil des Gesichts des Patienten verzerrt und entstellt aussah. „Es war kein schöner Anblick“, räumt Dr. Sarnoff ein. „Und er ist ein hübscher Kerl.“ Die Rekonstruktion wurde von Dr. Robert Gotkin, Dr. Sarnoffs Partner (und Ehemann) als plastischer Chirurg, durchgeführt. Wie bei Hautkrebs üblich, umfasste diese Rekonstruktion, die darauf abzielte, das beste kosmetische Ergebnis bei minimaler Narbenbildung zu erzielen, einen großen geografischen Teil des Gesichts des Patienten. „Es war ein großer Erfolg“, sagt Dr. Sarnoff. „Durch die Operation wurde der Krebs beseitigt und mein Mann hat eine wunderschöne Rekonstruktion durchgeführt. Am Ende sah die Patientin großartig aus.“
Lektion 4: Auch externe Risikofaktoren können die Wahrscheinlichkeit erhöhen.
Im Gegensatz zu persönlichen Risikofaktoren beziehen sich diese auf die äußeren Bedingungen Ihres Lebens: Ihren Wohnort, Ihre Freizeitaktivitäten, die Arbeit, die Sie ausüben. Obwohl Sie in praktisch jeder Umgebung Sonnenschutz benötigen, sind bestimmte Orte und Situationen zweifellos einem höheren Risiko ausgesetzt. Flugpiloten und MilitärpersonalBeispielsweise sind sie regelmäßig Erkrankungen ausgesetzt, die ihr Hautkrebsrisiko erhöhen. Und in Colorado, wo Dr. Mahlberg in seiner hochgelegenen Heimatstadt Denver praktiziert, ist den Bewohnern die Begeisterung für die Natur oft ins Gesicht geschrieben.
„Wir sind alle Wochenendkrieger, mich eingeschlossen“, sagt er. „Eine meiner Lieblingsbeschäftigungen im Sommer ist das Wandern auf den 54 14,000 Fuß hohen Gipfeln des Staates. Einen „14er“ zu besteigen und auf die majestätischen Rocky Mountains zu blicken, ist ein Nervenkitzel wie kein anderer. Ich bin mein ganzes Leben lang auf diesen Gipfeln gewandert und ich liebe es, und jetzt lieben es auch meine Kinder.“ Das Problem? In dieser Höhe ist die UV-Strahlung etwa doppelt so stark wie auf Meereshöhe. Unter Berufung auf Statistiken der Weltgesundheitsorganisation (WHO) und der Environmental Protection Agency (EPA) stellt Dr. Mahlberg fest, dass Sie pro 1,000 Fuß, die Sie über dem Meeresspiegel liegen, 3 bis 5 Prozent zusätzliche UV-Strahlung erhalten. Selbst in der Innenstadt von Denver ist ein Mensch also etwa 20 Prozent mehr Strahlung ausgesetzt als auf Meereshöhe. Bei 14,000 Fuß sind es etwa 50 Prozent. Laut einer Studie zum Thema Sonnenbrand kann es in einem typischen 10,000 Fuß hohen Skigebiet nur sechs Minuten dauern, bis jemand einen Sonnenbrand bekommt.
Das betont Dr. Mahlberg in hochgelegenen Umgebungen, Sonnenschutz ist unglaublich wichtig, aber Dermatologen können den Menschen nicht einfach „sagen, sie sollen drinnen unter der Bettdecke bleiben und Angst vor der Sonne haben“. Sie werden nicht zuhören.“ Dennoch spiegeln sich das sonnige Wetter und die Höhenlagen der Region in der Art seiner Arztpraxis wider. „Die Erkrankungen hier tragen dazu bei, dass Hautkrebs früher auftritt und im Laufe des Lebens der Patienten häufiger an Hautkrebs erkrankt. Daher haben einige der Patienten, die wir sehen, eine überwältigende Belastung durch Hautkrebs.“ (Diese Patienten, betont er, müssen nicht nur alle üblichen Sonnenschutzmaßnahmen verdoppeln – aufmerksame Verwendung von Sonnenschutzmitteln, Schutzkleidung, direkte Sonneneinstrahlung meiden – sondern auch alle drei bis sechs Monate ihren Hautarzt zur „laufenden Überwachung“ aufsuchen. ")
Eine Patientenfamilie, die Dr. Mahlberg behandelt, trägt diese Last über Generationen hinweg. „Sie sind alle hier in den Ausläufern und Bergen auf über 9,000 Fuß aufgewachsen und haben viel Zeit in der Natur verbracht, weil sie gerne wandern und Zeit im Freien verbringen. Und sie alle haben die charakteristische helle Haut der Familie geerbt. Als sie in die 60er und 70er kamen, litten einige Familienmitglieder unter einer enormen Belastung durch Plattenepithelkarzinome – Dutzende davon. Das Ergebnis kann das sein, was mein Kollege, der Dermatologe Dr. Jerome Shupack, und ich „terminale Haut“ genannt haben, die durch mehrere Hautkrebserkrankungen und Operationen so abgenutzt ist, dass weitere chirurgische Eingriffe fast unmöglich werden.“ Diese Familie hat auch einen zusätzlichen Risikofaktor, dessen Ausmaß nach Ansicht von Dr. Mahlberg besser verstanden werden muss: Sie haben eine erbliche rheumatologische Erkrankung, die immunsuppressive Medikamente erfordert, die ihrerseits das Risiko für Hautkrebs erheblich erhöhen. Ein Familienmitglied, das wegen mehr als 100 Plattenepithelkarzinomen behandelt worden war, starb vor Kurzem, da es nicht in der Lage war, die kumulativen Auswirkungen der Sonneneinstrahlung sowie einige der anderen genannten Faktoren weiter zu bekämpfen.
Lektion 5: Das Badewasser kann Ihren Fokus vom Baby ablenken – und das kann man teuer bezahlen, wenn es sich um ein Melanom handelt.
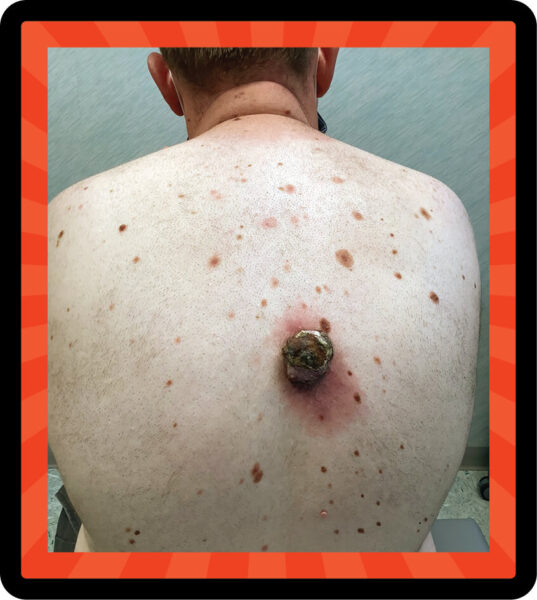
Überzeugte sich selbst, dass es nicht ernst war: Der COVID-Lockdown und vielleicht ein magisches Denken überzeugten diesen Mann davon, dass sein Krebstumor nur ein Furunkel war. Aber es wuchs weiter und wurde erhöht, klare Anzeichen für ein Risiko. Es handelte sich tatsächlich um ein Melanom, und als er an Dr. Sarnoff überwiesen wurde, war es bereits invasiv geworden und erforderte eine umfassendere Behandlung.
So unwahrscheinlich es auch erscheinen mag, manchmal übersehen Menschen eine Verletzung – sei es, weil sie sich in verschiedenen Formen der Verleugnung befinden oder weil sie die Schwere des Problems wirklich nicht erkennen schreiend für ärztliche Hilfe. Monatelang konzentrieren sie sich möglicherweise weniger auf die Wunde selbst als vielmehr auf eine lästige Nebenwirkung, die die Wunde hervorruft, und verlieren dadurch ein entscheidendes Fenster für die Früherkennung und Behandlung eines schwerwiegenden Hautkrebses.
Dr. Sarnoff hat kürzlich einen solch hochdramatischen und tragischen Fall bearbeitet, als ein Patient mit einem riesigen Verband, der die Mitte seines Rückens bedeckte, in ihre Praxis kam. Das „Geschwulst“ unter dem Verband, erklärte der Mann, nässete und blutete schon seit Monaten und verschmutzte regelmäßig die Laken auf dem Bett, das er mit seiner Frau teilte, die sich über die Unordnung ärgerte. Er ging davon aus, dass das Furunkel oder die Zyste nur langsam heilte, und anstatt zu einem Dermatologen zu gehen, um es untersuchen zu lassen (ein Fehler, der teilweise auf die damals geltende COVID-Sperre zurückzuführen war), wurde der Mann kreativ und erfand eine Möglichkeit, die Läsion zu verbinden und zwar so effizient, dass es vollständig bedeckt war und weder Blut noch Eiter austrat, während er schlief. Sofortiges Problem gelöst.
Mittlerweile wuchs das „Funkeln“ jedoch immer weiter. Und Blutungen. Und es tut weh. Und der Mann, der Vater eines Siebenjährigen, biss die Zähne zusammen und verband es weiterhin, um das Laken und vermutlich die prüfende Aufmerksamkeit seiner Frau zu schonen. (Auch sie dachte, es sei nur ein Furunkel oder eine harmlose Zyste.)
Schließlich vereinbarte er einen Termin mit einem Dermatologen, der ebenfalls glaubte, dass es sich bei der extrem erhabenen Läsion um eine gutartige Zyste handele, die von einem Chirurgen entfernt werden müsse. Dieser Arzt überwies den Patienten sofort an Dr. Sarnoff, dessen Biopsie und andere Tests ein Melanom ergaben, das so groß und tief war, dass es sich bereits auf die Leber und das Gehirn des Mannes ausgebreitet hatte. Er befindet sich derzeit auf einer Immuntherapie-Regime Das scheint nicht zu funktionieren, was bei etwa 50 Prozent der Menschen mit metastasiertem Melanom der Fall ist, denen diese Behandlung verschrieben wird.
Lektion 6: Dr. Google ist keine vertrauenswürdige Quelle für medizinische Beratung.
Jeder, der auch nur ansatzweise mit der riesigen Wildnis des Internets vertraut ist, weiß, dass eine einfache Google-Suche nach einer Krankheit sofort widersprüchliche und größtenteils verdächtige „Daten“ im Umfang eines medizinischen Lehrbuchs hervorbringen kann. Ein Wort: widerstehen. Dr. Sarnoff bemerkt, dass ihr Ehemann und Geschäftspartner Dr. Gotkin eine Tasse auf seinem Schreibtisch stehen hat (ein Geschenk eines Patienten), auf der steht: „Bitte verwechseln Sie meinen MD-Abschluss nicht mit Ihrer Google-Suche.“ Das ist ein guter Rat, der im Extremfall Ihr Leben retten kann.
„Wir beschäftigen uns schon seit Jahrzehnten mit diesen angeblichen Heilmitteln gegen Hautkrebs, wie Black Salve“, sagt Dr. Mahlberg, „aber mit dem Internet sind sie gerade explodiert.“ Im Jahr 2012, als der Bundesstaat Colorado zusammen mit dem Bundesstaat Washington der erste Bundesstaat des Landes war, der Freizeitmarihuana legalisierte, erinnert er sich: „Fast über Nacht tauchten überall im Internet Marihuana-Heilmittel auf. Es gab all diese neuen topischen Heilmittel, die man angeblich gegen Hautkrebs anwenden und ihn auf magische Weise verschwinden lassen konnte. Und die Leute würden sie ausprobieren, vor allem junge Leute. Wenn Sie 32 Jahre alt sind und einen großen Hautkrebs an der Nase haben, werden Sie fast alles tun, um eine Operation zu vermeiden.“
Einer dieser verzweifelten jungen Menschen fand vor einigen Jahren den Weg zu Dr. Mahlberg. Mit 32 Jahren hatte der Patient ein großes Basalzellkarzinom auf der Nase, das, wie er berichtete, seit zwei oder drei Jahren gewachsen war. Auf die Frage, warum er so lange mit einem Arztbesuch gewartet habe, antwortete der junge Mann, dass er den Krebs mit Cannabisöl behandelt habe, einem Heilmittel, auf das Tausende Internetnutzer schworen. Und es schien eine Zeit lang zu funktionieren: Der Krebs war für einige Zeit von der Oberfläche seines Gesichts verschwunden. „Tatsächlich“, sagt Dr. Mahlberg, „hat Cannabisöl einige entzündungshemmende Eigenschaften und wie jedes Feuchtigkeitsmittel führt es oft dazu, dass bestimmte Arten von Hautkrebs besser aussehen.“ Sie erscheinen möglicherweise etwas weniger rot; sie könnten sich etwas glätten. Daher wird der Krebs noch zwei oder drei Jahre lang auf diese Weise behandelt, aber er ist immer noch da und wächst unter der Hautoberfläche.“
Im Fall dieses Patienten sah die Hautoberfläche ziemlich gut aus und Dr. Mahlberg war zunächst optimistisch, dass darunter nicht viel zu finden war. „Tatsächlich“, sagt er, „hatte der Krebs ein enormes subklinisches Ausmaß, das über das hinausging, was man mit den Augen sehen konnte.“ Der Patient unterzog sich einer Mohs-Operation und musste sich einer komplizierten Rekonstruktion unterziehen, die unnötig gewesen wäre, wenn er nicht zwei oder drei Jahre mit der Durchführung einer Ersatzheilung verloren hätte.
Dr. Mahlberg glaubt, dass dies der beste Weg ist ein BCC behandeln geht fast immer mit einer Operation einher. „Es hat die höchste Heilungsrate und weist im Vergleich zu anderen angebotenen Therapien sogar weniger Nebenwirkungen und Ausfallzeiten auf“, sagt er. „Und es wird den Krebs nicht unter den Teppich kehren, nur damit er später sein hässliches Gesicht zeigt.“
„Selbst wenn eine Mohs-Operation kompliziert ist und viel Gewebe geopfert werden muss, um alle Krebszellen zu entfernen“, erklärt Dr. Sarnoff, „können die kosmetischen Ergebnisse mit einer geschickten Rekonstruktion durch einen Mohs- oder plastischen Chirurgen hervorragend sein!“
ÜBER DEN AUTOR:
Lorraine Glennon ist ein in Brooklyn ansässiger Autor und Herausgeber. Dazu ihre Artikel zum Thema Hautkrebs Journal haben sie in Sachen Sonnenschutz so erschreckt, dass sie übermäßig wachsam ist.





